Par M. VERMEILLE, B. BOUBLI, F. COATLEVEN, J. HOROVITZ*
Etymologiquement le mot terme signifie “échéance”, issu du latin “terminus” signifiant “borne, limite”. Le dictionnaire Larousse définit le “terme” comme étant le “moment où prend fin un état”.
Les débats autour de la définition précise du “terme” de la gestation dans l’espèce humaine agitent depuis longtemps les milieux médicaux mais aussi littéraires :
François Rabelais au XVIème siècle, consulté sur une contestation de la date de conception, décrit une durée de gestation de 11 mois, reprise dans son histoire de Gargantua (1) : “elle engroissa d’un beau filz et le porta jusqu’à l’onzième moys”. Montaigne en 1580 accepta cette durée “idéale” de grossesse.
C’est Baudelocque qui parla le premier d’une durée de gestation de 9 mois. Dans son “Art des accouchements” (2), il écrit : “l’époque la plus ordinaire de l’accouchement est la fin du 9ème mois de la grossesse, mais elle n’est pas invariable”. Pinard doute sur la réalité de la notion de grossesse prolongée et pense qu’il s’agit plutôt de gestations retardées à leur début. En 1850, Reid et al. ont retrouvé une durée de gestation allant de 237 à 275 jours avec un maximum de 280 jours soit 40 SA (3). Ce n’est qu’en 1902 que la notion de terme dépassé a été acceptée, grâce à Ballantyne qui a reconnu le premier le syndrome de post-maturité et la morbidité accrue liée aux grossesses prolongées. Un peu plus tard, en 1952, Stewart définissait le terme de la grossesse entre 250 et 285 jours, soit entre 35 SA + 5 jours et 40 SA + 5 jours (4).
La durée physiologique de la gestation varie selon différents facteurs, ce qui peut expliquer l’absence de consensus concernant la détermination du terme dépassé théorique. Cette définition est donc difficile à déterminer mais est nécessaire pour la mise en place d’un protocole de surveillance et de prise en charge de ces grossesses.
On connaît certains facteurs de risque d’allongement de la durée de gestation comme la nulliparité, la surcharge pondérale, l’âge maternel avancé, l’antécédent d’accouchement à terme dépassé et des facteurs mécaniques. L’origine ethnique ainsi que la prédisposition génétique pourraient quant à eux réduire cette durée.
La sémantique prend alors toute son importance dans la définition, et de ce fait la grossesse prolongée est définie pour une grossesse se prolongeant à partir de 41 SA, et au-delà de 42 SA on parlera de terme dépassé.
Pour homogénéiser les pratiques et utiliser la même sémantique, on fixe une durée de la grossesse comme étant 9 mois calendaires. L’enjeu obstétrical est la balance bénéfices/risques entre le souhait d’une réduction de la morbi-mortalité materno-fœtale et les risques potentiels du déclenchement artificiel du travail sur les cols défavorables (travails longs, risque accru de césarienne, d’hémorragie du post-partum, complications fœtales liées à l’accouchement, extractions instrumentales).
On retrouve en France, une fréquence de 15 à 20% des patientes accouchant entre 41 SA et 41 SA + 6 jours, contre 1% au-delà de 42 SA (6).
L’échographie précoce avant 12 SA a permis de réduire l’incidence des grossesses prolongées en évitant les erreurs de terme, ramenant leur taux à 1% des grossesses (7, 8).
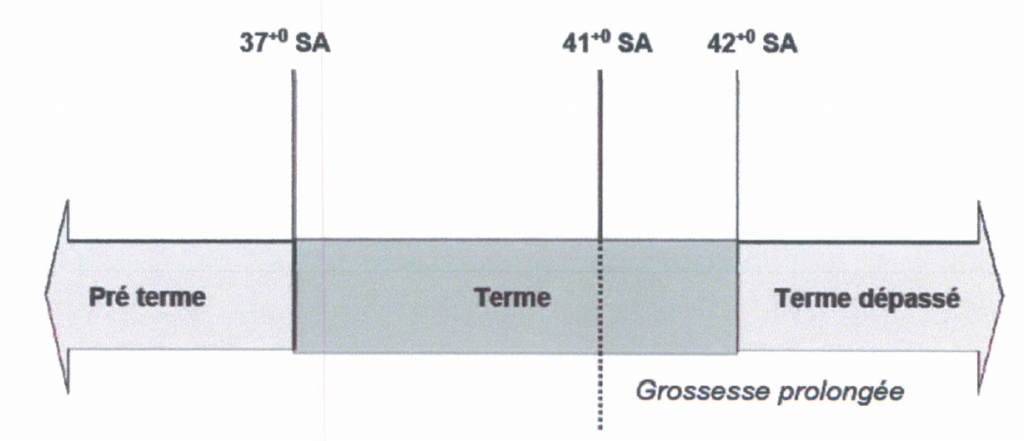
Figure 1 : Définitions du terme, de la grossesse prolongée et du terme dépassé
RCP CNGOF Décembre 2011. D. Subtil (5)
Conséquences maternelles :
Certains travaux (9–11) retrouvent un taux de césariennes multiplié par 1,5 en situation de terme dépassé. De la même façon, le taux d’extractions instrumentales (anomalies du RCF pendant l’expulsion, défaut de progression du mobile fœtal) est augmenté durant cette période.
D’après l’étude de Caughey et al. (12), il existerait une augmentation du taux de déchirures périnéales du 3ème et 4ème degré au-delà de 42 SA avec un taux de 9,1% contre 6,7% entre 41 SA et 41 SA + 6 jours (p<0,001).
D’autres auteurs ont retrouvé une augmentation du taux d’hémorragie de la délivrance à partir de 41 SA (9; 11; 12) ; Olesen et al. (9) ont estimé ce risque à 5% après 42 SA contre 3,6% avant (OR = 1,37 ; [IC95% : 1,28-1,46]), ce risque étant ajusté à l’âge maternel et à la parité.
D’après une cohorte rétrospective monocentrique sur plus de 45 000 femmes incluses dès 37 SA (11), le taux d’infections du péri-partum (chorioamniotites, endométrites du post-partum) serait plus élevé en cas de dépassement de terme, soit après 42 SA.
Conséquences périnatales :
La fréquence du syndrome de post-maturité augmente avec la prolongation de la grossesse : 2% à 40 SA, 10 à 12% à 42 SA (13; 14). Arias et al. ont retrouvé une élévation du taux de macrosomes avec l’âge gestationnel : 10% d’enfants macrosomes lorsque l’accouchement a lieu entre 38 et 40 SA, 20% entre 40 et 42 SA, et plus de 40% entre 43 et 44 SA (14).
L’asphyxie périnatale et l’inhalation méconiale sont les principales causes de morbidité périnatale en cas de dépassement de terme.
Ces résultats sont confirmés par l’étude de Caughey et al. (11) qui retrouve une présence de liquide amniotique méconial au moment de la naissance plus fréquente à 42 SA qu’à 39 SA (OR = 2,28 ; [IC95% : 1,89-2,75]). D’après la méta-analyse de Gülmezoglu et al., le risque d’inhalation méconiale augmenterait avec la prolongation de la grossesse, multiplié par 2 entre 41 et 42 SA (15).
Le risque d’hypoxie fœtale augmente progressivement à partir de 40 SA et peut être d’évolution très rapide, pouvant aboutir à la mort fœtale in utéro. La pathogénie de cette hypoxie peut s’expliquer par les phénomènes de sénescence placentaire physiologiques ou par compression funiculaire liée à l’oligoamnios qui en est la conséquence. D’après la méta-analyse de Gülmezoglu et al., la proportion de scores d’Apgar inférieurs à 7 à 5 minutes de vie augmente avec le dépassement de terme, ainsi que le nombre de pH ombilicaux inférieurs à 7,15 et le nombre de “base excess” supérieurs à 12 mmol/l (15). Heimstad et al. ont retrouvé également une diminution du pH artériel au cordon de manière continue de 37 SA à 42 SA (16).
Alexander et al. dans un travail mené de 1988 à 1998 sur des grossesses de déroulement physiologique, ont montré que la survenue d’un sepsis néonatal (définit par une hémoculture ou une culture de liquide céphalo-rachidien positive) est plus fréquente chez les enfants nés à 42 SA par rapport à ceux nés à 40 SA ou 41 SA, avec une augmentation du taux d’admissions en unité de soins continus (17).
La fréquence des signes neurologiques semble augmentée chez les enfants nés après terme. On retrouve essentiellement des convulsions voire l’apparition d’une épilepsie, des encéphalopathies anoxo-ischémiques souvent liées à une asphyxie périnatale, avec l’insuffisance motrice cérébrale comme principale conséquence. Certains auteurs pensent que la diminution du liquide amniotique retrouvée dans 33% des cas en fin de grossesse peut être la cause d’une hypoxie fœtale engendrant des dommages du système nerveux central (18).
D’autre part, la morbidité et la mortalité fœtale augmentent également après 42 SA, avec un taux mortalité de 1,8/1000 naissances. Ce taux passe de 0,4 à 37 SA à 2,5 à 43 SA. La mortalité périnatale double entre 40 et 42 SA avec 2-3 à 4-7 morts périnatales pour 1000 naissances (19). Au niveau international, le nombre de décès fœtaux à partir de 42 SA est estimé à 1,6 à 3,5 pour 1000 naissances vivantes (9; 11; 19; 20).
Les recommandations de la Haute Autorité de Santé (HAS) (21) se basent sur une définition de la grossesse prolongée à partir de 41 SA, et imposent donc une surveillance stricte et rigoureuse de toute femme enceinte prolongeant sa grossesse, avec un déclenchement ou une maturation cervicale si la patiente n’entre pas en travail spontanément, afin d’obtenir un accouchement avant 42 SA. La HAS (21) recommande tout d’abord la réalisation d’une échographie du premier trimestre entre 11 SA et 13 SA + 6 jours permettant une datation précise de la grossesse à partir de la mesure de la longueur crânio-caudale de l’embryon selon des critères stricts préalablement établis. Sa pratique systématique contribue à réduire le nombre des termes considérés à tort comme dépassés (7; 8; 22).
Ces recommandations sont semblables à celles de l’American College of Obstetricians and Gynecologists (ACOG) (23), de la Society of Obstetricians and Gynaecologists of Canada (SOGC) (24) et du Royal College of Obstetricians and Gynecologists (RCOG) (25). Ces sociétés savantes anglo-saxonnes recommandent une prise en charge à partir de 41 SA, avec un déclenchement possible à ce terme si les conditions locales sont favorables et que la patiente est d’accord. Sinon une surveillance est mise en place tous les 2 jours avec une étude du RCF et une estimation de la quantité de liquide amniotique par échographie. La patiente doit être informée des modalités de sa surveillance et de son déclenchement, et elle doit y participer activement. Les Canadiens recommandent un décollement des membranes entre 38 SA et 41 SA après information des risques et des bénéfices de cette technique (24). Les Britanniques précisent que si les patientes refusent une induction médicale du travail à 42 SA, la surveillance materno-fœtale doit continuer de la même façon que la semaine précédente (25).
Induction médicale du travail pour grossesse prolongée à 41 SA + 2 jours versus 41 SA + 4 jours
Au sein de la maternité universitaire de niveau 3 de l’hôpital Pellegrin à Bordeaux, une prise en charge active des grossesses prolongées était initiée à 41 SA + 2 jours jusqu’en 2008 ; puis à partir de cette date, l’équipe a repoussé cette échéance à 41 SA + 4 jours.
L’objectif de notre étude était d’analyser ces 2 attitudes, d’évaluer les modalités d’accouchement et l’état néonatal, afin de dégager un “profil” d’évolution des caractéristiques materno-fœtales au sein de la 42ème semaine d’aménorrhée.
Il s’agit d’une étude observationnelle rétrospective descriptive, réalisée au sein de la maternité universitaire de niveau 3 de l’hôpital Pellegrin de Bordeaux, sur une période allant de Janvier 2005 à Mars 2011.
Les critères d’inclusion se basaient uniquement sur :
Les critères d’exclusion regroupaient :
Toutes les patientes ont été vues à 41 SA, avec réalisation d’un examen clinique et d’un enregistrement cardio-tocographique fœtal.
Les patientes du groupe 2 (41 SA + 4 jours) bénéficiaient d’une consultation à 41 SA + 2 jours associant examen clinique, enregistrement cardio-tocographique fœtal et réalisation d’un score biophysique de Manning. Si cette surveillance n’indiquait pas de nécessité d’induction du travail, les patientes étaient reconvoquées à 41 SA + 4 jours.
Les maturations cervicales étaient effectuées uniquement à l’aide de PGE2 (dinoprostone).
Un délai maximal de 48 heures de maturation cervicale était toléré au sein de la maternité.
Le critère de jugement principal était le taux de césarienne.
Les critères de jugement secondaires étaient le taux d’extractions instrumentales, l’analyse du RCF pendant le travail, la durée du déclenchement, l’état néonatal et la durée d’hospitalisation.
256 patientes ont été incluses, réparties en 2 groupes :
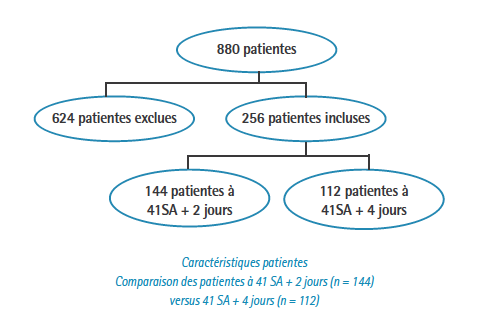
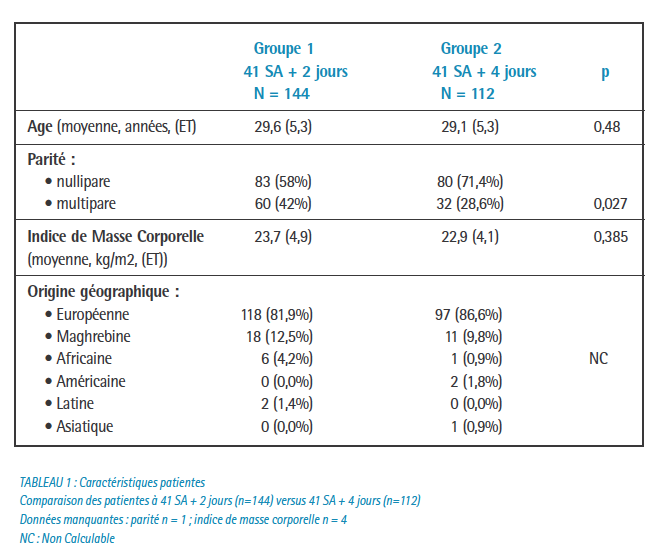
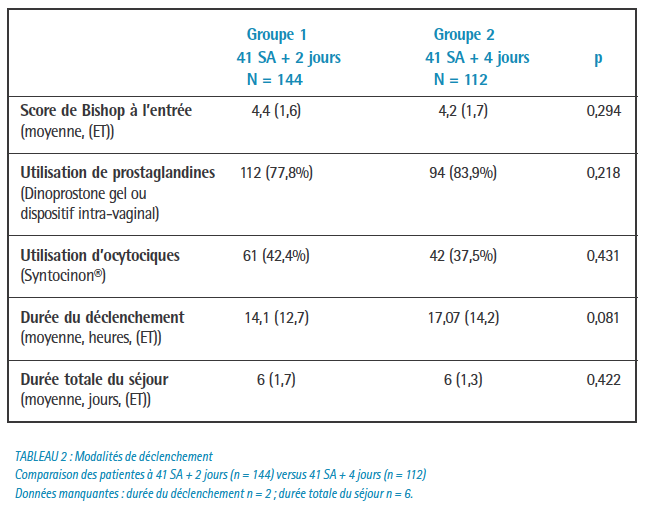
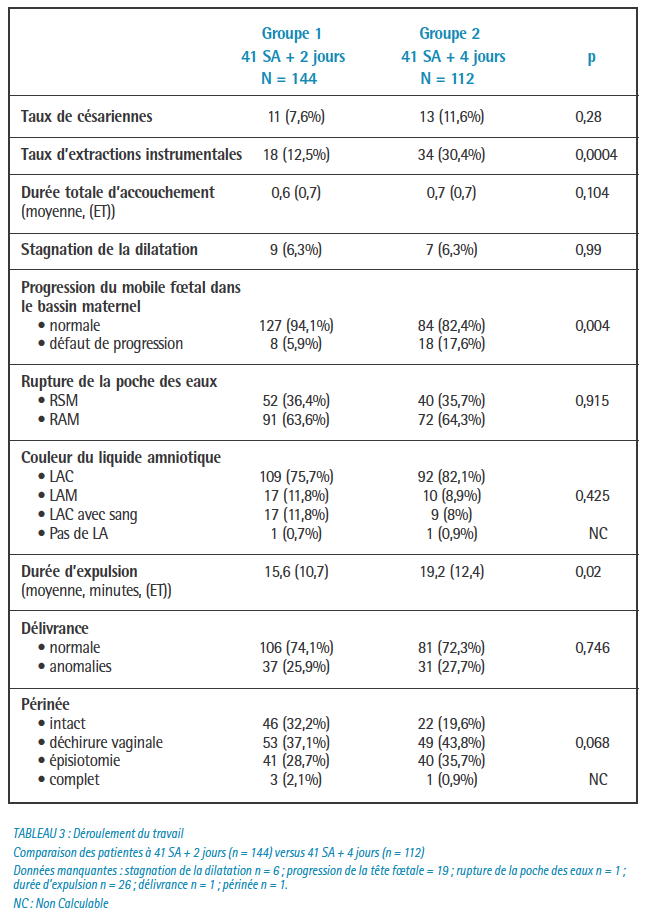
Nous constatons que dans une population de patientes bien suivies, à bas risque, dans le cadre d’une grossesse prolongée à 41 SA + 4 jours, le taux de césarienne est faible (11,6%) avec un état néonatal rassurant.
Même si cette étude était sujette à un biais d’interprétation en raison de la proximité (48 heures) des dates d’induction médicale du travail, comparativement à l’incertitude de datation échographique des grossesses incompressible allant de 3 à 5 jours, quelques tendances se dessinent au sein de l’avancée entre 41 SA et 42 SA dans notre établissement :
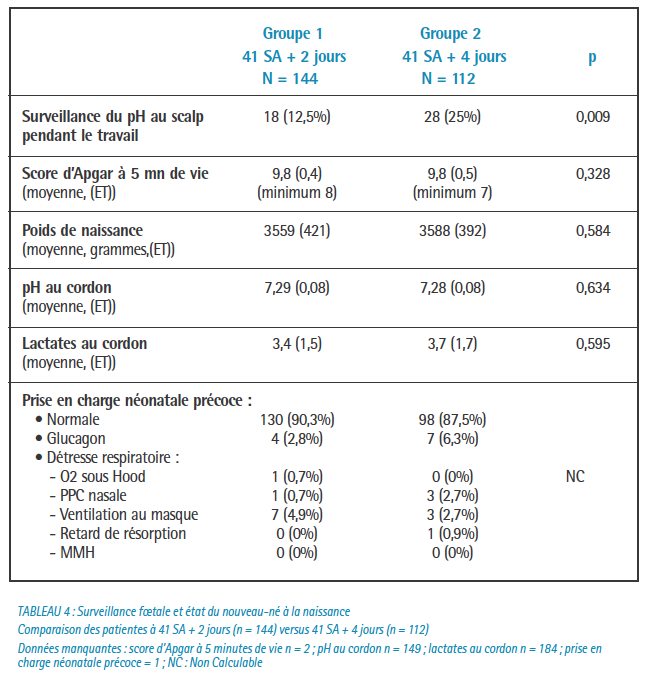
Le taux de césarienne et l’état néonatal n’étaient pas significativement différents entre les deux groupes.
Nous avons retrouvé un taux d’anomalies du RCF pendant le travail significativement plus élevé dans le groupe 41 SA + 4 jours avec 25% de surveillance du pH au scalp contre 12,5% dans le groupe 41 SA + 2 jours (p = 0,009).
Le taux d’extractions instrumentales toutes indications confondues était significativement plus important dans le groupe 41 SA + 4 jours avec des taux respectifs de 30,4% contre 12,5% (p = 0,0004).
Cette différence peut aussi s’expliquer par un taux significativement plus important de nullipares dans le groupe 41 SA + 4 jours, facteur de risque reconnu d’extraction instrumentale et d’épisiotomie. Cela constitue un biais d’interprétation des résultats, mais la nulliparité est un facteur de risque attendu dans le contexte.
Notre étude semble définir un profil particulier de patientes entre 41 SA et 42 SA, et notamment un profil évolutif des conditions obstétricales : plus d’extractions instrumentales, plus d’anomalies du rythme cardiaque fœtal, sans grever le pronostic néonatal ni le taux de césarienne ; cette expectative permet aussi logiquement d’augmenter le taux de mise en travail spontanée, notamment chez les multipares.
La nécessité de définir un langage commun, d’harmoniser les pratiques, a conduit le Collège National des Gynécologues et Obstétriciens Français à établir en 2011 des recommandations pour la pratique clinique sur la prise en charge des grossesses prolongées et du terme dépassé (5), dont voici un résumé :
La grossesse prolongée est définie à partir de 41 SA. Le terme dépassé est défini à partir de 42 SA.
Une surveillance des grossesses prolongées dès 41 SA + 0, permettrait de réduire la morbidité périnatale par rapport à une surveillance à partir de 42 SA + 0 (grade C). La fréquence de cette surveillance est proposée entre 2 et 3 fois par semaine (accord professionnel).
L’enregistrement du rythme cardiaque fœtal représente l’examen de première ligne de surveillance du bien-être fœtal, et il reste donc l’examen incontournable dans la surveillance des grossesses prolongées (accord professionnel). Les données de la littérature n’ont pas montré d’intérêt supérieur de l’analyse informatisée du RCF dans la surveillance des grossesses prolongées (grade B).
D’après les experts, il semble raisonnable de réaliser une évaluation échographique de la quantité de liquide amniotique par la mesure de la plus grande citerne, à partir de
41 SA + 0 et ce 2 à 3 fois par semaine (accord professionnel). En cas d’oligoamnios défini par une plus grande citerne < à 2 cm, un déclenchement peut être envisagé (accord professionnel).
En l’absence de pathologie, une induction du travail devrait être proposée aux patientes entre 41 SA + 0 et 42 SA + 6 jours (grade B).
Le décollement des membranes peut être réalisé afin de réduire la durée de la grossesse, mais toujours après une information et un accord préalable de la patiente (accord professionnel).
L’ocytocine reste actuellement la méthode de référence pour le déclenchement du travail sur col favorable à partir de 41 SA (grade A).
Les prostaglandines E2 utilisées sous forme de tampon ou de gel vaginaux, est une méthode efficace pour déclencher le travail (grade A). En cas de col défavorable, elles permettent de diminuer l’utilisation de l’ocytocine et d’en diminuer les doses requises (grade A).
Les prostaglandines E1 ou misoprostol n’ont pas l’AMM pour l’induction du travail des grossesses prolongées. Elles restent toutefois un moyen efficace et peu onéreux pour déclencher le travail, notamment en cas de conditions cervicales défavorables (grade A). Le misoprostol est contre-indiqué en cas d’utérus cicatriciel (grade B).L’utilisation d’une sonde de Foley en intracervical est un moyen mécanique efficace pour induire le travail avec moins d’hyperstimulations utérines que les prostaglandines, sans augmentation du taux de césariennes (grade A).
L’ensemble de ces données a conduit à une réévaluation du protocole de prise en charge des grossesses prolongées au sein de notre maternité universitaire ; permettant une amélioration de l’organisation des soins tant au niveau humain que matériel.
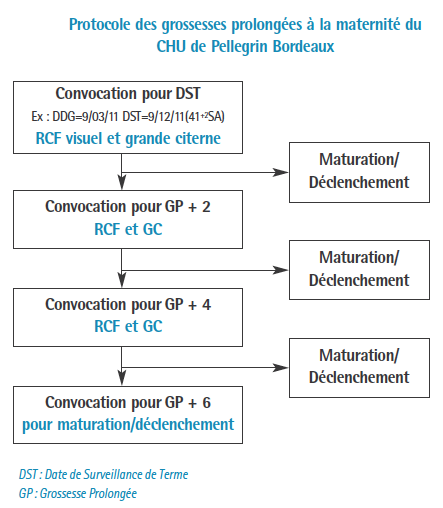
L’évolution du protocole de prise en charge des grossesses prolongées par notre équipe que nous avons progressivement modifié, nous a permis d’améliorer la prise en charge des gestantes tant au niveau humain que matériel. Notre protocole actuel s’inscrit dans le cadre des consignes proposées par les dernières recommandations pour la pratique clinique du CNGOF de 2011.
* Maternité Aliénor d’Aquitaine, pôle d’obstétrique – gynécologie et reproduction. CHU Bordeaux. Place Amelie Raba Léon. 33076 Bordeaux Cedex
Conflits d’intérêts : néant
Revue n°93 – Juin 2013 – Grossesse prolongée et terme dépassé